Вирус выделили лишь в 1964 г. Epstain и Вагг из клеток лимфомы Беркитта. В честь первооткрывателей он получил свое название Epstain— Barr virus (EBV). У больных с лимфомой Беркитта выявляли и высокие титры антител к EBV. Этот вирус, как и высокие титры антител к нему, обнаруживали с большим постоянством и при инфекционном мононуклеозе.
Инфекционный мононуклеоз можно отнести к группе сравнительно «новых» инфекционных заболеваний XX ст. Его изучение продолжается.
Актуальность проблемы мононуклеоза связана прежде всего с повсеместным распространением заболевания и высокой степенью поражения вирусом населения, особенно в развивающихся странах, где инфицированность детей в возрасте до 3 лет достигает 80 %.
Выявлена способность вируса к пожизненной персистенции, связь его с медленными инфекциями, а также с неопластическими заболеваниями (лимфома Беркитта, носоглоточная карцинома).
К тому же, как выяснилось в последние годы, EBV выступает маркером оппортунистической инфекции при СПИДе. Этот факт дал новый стимул к изучению свойств EBV, его взаимоотношений с вирусом иммунодефицита человека.
Стало известно, что EBV обнаруживается почти у 50% реципиентов после трансплантации почки. Причина этого явления, влияние его на исходы операции требуют уточнения и изучения.
Определенную опасность может представлять донорская кровь, поскольку передача EBV таким путем возможна. Поэтому и для трансфузиологии EBV является важной проблемой.
Сложность изучения этого повсеместно распространенного заболевания заключается в том, что до сих пор не найдена экспериментальная модель среди животных, на которой можно было бы изучать варианты течения и последствия инфекционного мононуклеоза.
Причины мононуклеоза
EBV относится к группе герпесвирусов. Размеры вируса 180—200 нм. Он содержит двуспиральную ДНК, имеет 4 основных антигена:
• ранний антиген (early antigen — ЕА), который появляется в ядре и цитоплазме, предшествуя синтезу вирусных частиц, содержит D- и R-компоненты;
• капсидный антиген (viral capcide antigen — VCA), содержащийся в нуклеокапсиде вируса; в инфицированных клетках, содержащих геном EBV, но в цитоплазме которых отсутствует VCA, репликации вируса не происходит;
• мембранный антиген (membrane antigen — MA);
• ядерный антиген (Epstain—Barr Nuclea antigen — EBNA), состоящий из комплекса полипептидов.
Выделяют А и В штаммы EBV. Они встречаются в разных географических зонах, но существенные различия между самими штаммами, в характере и течении патологических состояний, вызываемых ими, пока не выявлены.
EBV имеет общие антигены с вирусом простого герпеса.
Вирус тропен к В-лимфоцитам, имеющим поверхностные рецепторы к нему. В них происходит либо синтез полных частиц вируса, либо только его отдельных компонентов (антигенов). В отличие от других герпесвирусов, EBV не разрушает клетки, в которых происходит его размножение. Культивировать его удается только в культуре клеток (В-лимфоцитов) человека и приматов.
EBV способен к длительному персистированию в организме человека в В-лимфоцитах (основные клетки-мишени). Но исследования последних лет доказали наличие вируса в эпителиальных клетках рото- и носоглотки.
Эпидемиология
Единственный источник инфекции — человек (больной или вирусоноситель). Со слюной EBV может выделяться до 12—18 мес после клинического выздоровления. Более того, способность вируса к длительному персистированию в организме, иногда пожизненному, может обусловить очередной «всплеск» выделения вируса на фоне заболеваний, сопровождающихся иммунодепрессией.
Входными воротами для вируса является слизистая оболочка носоглотки. Заболевание не отличается высокой контагиозностью и возникает лишь при тесном контакте с больным, когда капельки слюны, содержащей вирус, попадают на слизистую оболочку носоглотки. Наиболее легко заразиться воздушно-капельным путем (при кашле, чиханье), при поцелуях, именно это обусловило своеобразное название этого заболевания «болезнь влюбленных», «болезнь женихов и невест». Заразиться можно также через инфицированные предметы обихода (чашки, ложки, игрушки). Допускается возможность трансфузионного и полового путей передачи.
Заболеть могут лица любого возраста. Чаще мононуклеозом болеют дети в возрасте 2—10 лет. Следующий подъем заболеваемости наблюдается среди лиц в возрасте 20—30 лет. В возрасте до 2 лет дети болеют редко, возникшее заболевание у них чаще протекает субклинически. 20—30 лет — «возраст любви», этим, пожалуй, можно объяснить очередной подъем заболеваемости. К 40 годам большинство людей оказываются инфицированными, что выявляется серологическими реакциями. В развивающихся странах уже к 3 годам жизни дети почти поголовно инфицированы.
Обычно заболеваемость носит спорадический характер, регистрируется в виде семейных вспышек. Но возможны эпидемические вспышки в закрытых коллективах (детские сады, военные училища и т.д.). Пик заболеваемости обычно приходится на холодное время года.
Заболевания, вызываемые штаммом А, распространены повсеместно, в Европейском регионе они протекают преимущественно в виде клинически выраженных или инаппарантных форм инфекционного мононуклеоза. Штамм В встречается главным образом в странах Азии и Африки, где регистрируется назофарингеальная карцинома (Китай) и лимфома Беркитта (страны Африки), но в этих регионах и заболеваемость инфекционным мононуклеозом значительно выше, чем в развитых странах.
Классификация мононуклеоза
Существует множество классификаций инфекционного мононуклеоза, но ни одна из них не является общепринятой из-за громоздкости и несовершенства.
Следует придерживаться самой простой классификации инфекционного мононуклеоза.
1. Манифестные формы, которые могут характеризоваться легким, среднетяжелым и тяжелым течением. Манифестные формы протекают типично или атипично (стертые, висцеральные).
2. Субклинические формы (их диагностируют обычно случайно или при целенаправленном обследовании контактных).
Инфекционный мононуклеоз может протекать как острая, затяжная или хроническая инфекция. На основании клинических проявлений и даже иммунологических исследований при первично диагностированном мононуклеозе судить о том, свежее ли это заражение или обострение латентной инфекции, бывает сложно. Поэтому при формулировке диагноза термин «острый«обычно опускают. Повторное заболевание при документированном первом случае может расцениваться как рецидив.
Примерная формулировка диагноза. 1. Инфекционный мононуклеоз, легкое течение. 2. Инфекционный мононуклеоз (рецидив), среднетяжелое течение.
Из-за отсутствия экспериментальной модели патогенез мононуклеоза изучен недостаточно, многие положения носят гипотетический характер и нуждаются в детальном изучении и подтверждении. Внедрение возбудителя происходит через слизистую оболочку носоглотки в фарингеальные лимфатические узлы, где имеются В-лимфоциты. Благодаря наличию специфических рецепторов на поверхности В-лимфоцитов, EBV прикрепляется к клетке и внедряется в нее, причем EBNA проникает в ядро инфицированного лимфоцита. Синтез вируса начинается с репликации множества копий вирусного генома. Инфицированные клетки, размножаясь, получают свою долю генокопий EBV в латентной форме. В цитоплазме идет сборка вируса, и лишь при наличии всех компонентов, в первую очередь VCA, образуется полноценный вирус, который в свою очередь способен дать потомство. Увеличение числа инфицированных клеток, содержащих вирусы, способных к репродукции и неспособных (т.е. без VCA), накопление вируса — процесс относительно медленный. Кроме того, EBV обладает еще одним свойством — он может встраиваться в ген инфицированной клетки (интегративный путь). При гистологическом исследовании биоптатов, взятых у больных инфекционным мононуклеозом, назофарин-геальной карциномой, лимфомой Беркитта, можно обнаружить одновременно различные варианты поражения лимфоцитов. Независимо от того, каким путем идет взаимоотношение вируса и клетки хозяина, пораженная клетка не гибнет.
По мере размножения и накопления вирус проникает в регионарные лимфатические узлы, а через 30—50 дней с момента заражения попадает в кровь, где инфицирует В-лимфоциты крови и проникает во все органы, содержащие лимфоидную ткань. Таким образом наступает генерализация процесса и диссеминация вируса.
В лимфоцитах пораженных органов и тканей, в лимфоцитах крови происходит процесс, аналогичный тому, который имел место в носоглотке при начальном инфицировании.
Что же является причиной развития болезни? Основную роль, как полагают, играют иммунные механизмы. Уже на стадии репликации и накопления вируса в ротоглотке EBV активно стимулирует выработку IgM, IgA, IgG. При инфекционном мононуклеозе поражает пестрота вырабатываемых антител, роль большинства которых в патогенезе еще не изучена. Так, наряду со специфическими антителами, направленными против вируса и отдельных его фрагментов, появляются гетерофильные антитела, которые, как выявилось, вызывают гемолиз эритроцитов быков и агглютинацию эритроцитов овец и лошадей. Роль их тем более непонятна, что отсутствует корреляция между тяжестью болезни и титрами гетерофильных антител. Обнаруживают антитела также против собственных нейтрофилов, лимфоцитов, ампициллина (даже если его не применяли в качестве лечебного препарата), к различным тканям. Это, несомненно, сказывается на течении болезни и приобретает особое значение, способствуя возникновению различных осложнений.
Значительную роль играет и реакция Т-клеточного иммунитета. В острую стадию болезни идет стимуляция Т-лимфоцитов, в результате чего Т-киллеры и Т-супрессоры стремятся подавить пролиферацию В-лимфоцитов, Т-киллеры лизируют клетки, инфицированные EBV, что ведет к постепенному освобождению от возбудителя. Вместе с тем, наличие различных изоантигенов способствует участию Т-лимфоцитов в реализации реакции по типу «хозяин против трансплантата».
После перенесенного заболевания антитела против капсидного (VCA) и ядерного (EBNA)антигенов могут сохраняться всю жизнь, вероятнее всего, за счет персистенции EBV в организме. Таким образом, клиническое выздоровление не совпадает по времени с очищением организма от вируса.
Наличие антител к капсидному антигену (СА) защищает организм от возможного суперинфицирования EBV. Это может играть очень важную роль, поскольку, как выяснилось в эксперименте in vitro, В-лимфоциты, зараженные EBV, приобретают способность к бесконечному делению. Такое свойство «бессмертия» выявляют лишь лимфоциты, полученные от людей, ранее перенесших инфекционный мононуклеоз. Не способствует ли это возникновению злокачественных форм in vivo?
Субклиническое течение болезни не сопровождается выраженными иммунными сдвигами, но и оно может переходить в латентную форму. При иммунодепрессивных состояниях может наступить активация инфекции с ярко выраженными клиническими проявлениями. Клиническое обострение под влиянием иммунодепрессивной терапии может наступить у лиц, перенесших инфекционный мононуклеоз много лет назад.
Патогенез злокачественных форм — назофарингеальной карциномы и лимфомы Беркитта — не изучен. Возможно, способность вирусной ДНК встраиваться в ДНК клетки хозяина, способность клеток к «бессмертию» при суперинфекции EBV, условия для такого суперинфицирования, имеющиеся в развивающихся странах, — часть факторов, обусловливающих этот неблагоприятный процесс.
Более того, все чаще удается выявлять антитела к EBV у больных с лимфогранулематозом, саркоидозом, системной красной волчанкой, что еще требует своего объяснения.
Инфекционный мононуклеоз относится к ВИЧ-ассоциированным заболеваниям. Учитывая высокую степень инфицированности населения всего земного шара, речь может идти об обострении латентной инфекции на фоне закономерного для ВИЧ-инфекции иммунодефицита.
Отсутствие пока четких знаний об особенностях патогенеза инфекционного мононуклеоза позволяет лишь с определенной степенью достоверности говорить и о патогенезе некоторых наиболее постоянных симптомов.
Клиническое течение мононуклеоза
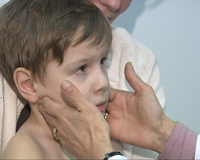
Инкубационный период мононуклеоза колеблется в пределах 20—50 дней. Обычно заболевание начинается с продромальных явлений: появляются слабость, миалгия, головная боль, познабливание, снижение аппетита, тошнота. Такое состояние может держаться от нескольких дней до 2 нед. В дальнейшем возникают и постепенно нарастают боль в горле, температура, которая достигает 38—39 °С. К этому времени у большинства больных выявляется клиническая триада симптомов, которые считаются классическими для инфекционного мононуклеоза, — лихорадка, лимфаденопатия, боль в горле.
Лихорадка является весьма постоянным признаком. Она наблюдается у 85—90% больных, хотя возможны случаи, протекающие с субфебрильной и даже нормальной температурой. Озноб и пот не характерны. Характер температурной кривой самый различный — постоянный, ремиттирующий, длительность — от нескольких дней до 1 мес и более. Обычно нет четкой корреляции между характером температурной кривой и выраженностью других клинических симптомов.
Лимфаденопатия является одним из наиболее типичных и ранних признаков инфекционного мононуклеоза, исчезает она позже других патологических проявлений. Первыми увеличиваются шейные лимфатические узлы, располагающиеся в виде гирлянды вдоль m.sternoclei-domastoideus. Уже в разгар болезни у большинства больных можно выявить увеличение и других групп лимфатических узлов — периферических (подмышечные, паховые), внутренних (мезентериальные, пери-бронхиальные). Увеличение внутренних лимфатических узлов может обусловить появление дополнительных клинических симптомов — боль в животе, кашель и даже затруднение дыхания. Боль в животе, локализующаяся в правой подвздошной области, может симулировать острый аппендицит, особенно у детей.
Увеличенные лимфатические узлы могут быть размером от горошины до грецкого ореха. Между собой и с подлежащими тканями они не спаяны, умеренно болезненны, к нагноению не склонны, кожа над ними не изменена.
Боль в горле обусловлена местными воспалительными изменениями. Слизистая оболочка задней стенки глотки гиперемирована, отечна, видны гипертрофированные фолликулы (гранулезный фарингит). Миндалины увеличены, рыхлые, нередко на них обнаруживается нежный белесоватый налет, обусловленный местной экссудацией. Возможна и активация вторичной инфекции (обычно стрептококковой), в этом случае на миндалинах появляются грязно-серые налеты, легко снимающиеся, видны нагноившиеся фолликулы. За счет увеличения аденоидов голос может приобретать гнусавый оттенок.
Частым признаком инфекционного мононуклеоза является гепато-спленомегалия.
Увеличение печени можно выявить при пальпации у 50—60% больных, при УЗИ — у 85—90%. При этом всегда имеется умеренное (в несколько раз) повышение активности цитолитических ферментов, а у небольшой части больных обнаруживают легкую желтушность, иногда заметную лишь на склерах. По мере выздоровления печень постепенно сокращается, но иногда она сохраняется увеличенной несколько недель, ферментативные показатели нормализуются раньше. Столь же часто увеличивается селезенка, но пропальпировать ее удается не всегда. Увеличенная селезенка плотновата, эластична, безболезненна при пальпации, значительное ее увеличение вызывает ощущение тяжести, дискомфорта в левом подреберье. В редких случаях возможно столь значительное ее увеличение, что глубокая или грубая пальпация может привести к разрыву ее. Об этом должен помнить каждый врач, приступающий к мануальному обследованию больного. Максимально выражен гепатолиенальный синдром обычно к 5—10-му дню болезни.
У 10—15 % больных появляются высыпания на коже и слизистых оболочках. Сыпь может быть самой различной — уртикарной, пятнистой, геморрагической, скарлатиноподобной. Сроки ее появления — самые разные. Возможно появление энантемы на мягком нёбе.
Длительность заболевания обычно не менее 2—4 нед. Первые 2 нед соответствуют разгару болезни, в это время сохраняются температура, явления общей интоксикации (слабость, тошнота, головная боль, миалгия, артралгия). Свойственные инфекционному мононуклеозу осложнения (см. ниже) развиваются обычно на 2—3-й неделе, примерно в эти же сроки начинается период реконвалесценции: снижается температура тела, уменьшаются явления интоксикации, становятся меньше лимфатические узлы, печень, селезенка, постепенно нормализуется гемограмма. Но процесс может затягиваться на 2—3 мес и даже дольше, в этом случае его расценивают как затяжной.
У детей в возрасте до 2 лет заболевание чаще протекает бессимптомно. Чем младше ребенок, тем менее четко вырисовывается у него картина инфекционного мононуклеоза. У взрослых соотношение клинически выраженных и бессимптомных форм 1:3 и даже 1:10.
Атипичные формы инфекционного мононуклеоза характеризуются отсутствием какого-либо ведущего симптома заболевания (лихорадки, гепатоспленомегалии, лимфаденопатии, тонзиллита) или необычной выраженностью каких-либо симптомов (резко выраженная генерализованная лимфаденопатия, значительное увеличение лимфоузлов лишь какой-то одной локализации, выраженная желтуха и т.д.).
При стертом течении клинические проявления бывают недостаточно четкими, и именно они обуславливают наибольшее число диагностических ошибок (особенно в тех случаях, если больному не сделан даже общий анализ крови).
Критериями тяжести являются выраженность общеинтоксикационного синдрома, длительность течения болезни, наличие и характер осложнений.
О затяжном течении инфекционного мононуклеоза можно говорить, если гематологические изменения и лимфаденопатия сохраняются до 6 мес.
Хронические формы инфекционного мононуклеоза лишь начинают изучаться. Длительное персистирование EBV может быть обусловлено иммунодефицитом, в том числе и ВИЧ-инфекцией. К тому же не следует забывать о способности EBV индуцировать развитие неопластических процессов, аутоиммунных заболеваний. Поэтому во всех случаях, когда у больного длительно (6 мес и более) после перенесенного инфекционного мононуклеоза сохраняются остаточные явления в виде выраженного астеновегетативного синдрома, диспепсических явлений, субфебрилитета и др. даже при отсутствии отчетливой лимфаденопатии и гепатоспленомегалии, его необходимо подвергнуть углубленному обследованию на наличие маркеров EBV, а иногда и произвести гистологические исследования пунктатов костного мозга, лимфатических узлов, печени. Лишь в этом случае можно будет с определенной степенью вероятности говорить о том, имеется ли у больного хронический мононуклеоз или его последствия, обусловившие развитие качественно нового патологического состояния. Учитывая способность EBV действовать как иммунодепрессант, не следует забывать и о возможности развития микст-патологии на фоне персистенции EBV. В этих случаях предстоит уточнить связь отдельных клинических проявлений с каждым из этиологических факторов патологиимикст.
Осложнения
Неосложненный инфекционный мононуклеоз протекает сравнительно благоприятно и почти не дает летальных исходов.
Однако при присоединении осложнений, которые бывают достаточно редко, прогноз значительно ухудшается. Наиболее часто страдают нервная система, мышца сердца, печень, селезенка, возникают различного характера гематологические нарушения. В основе их в большинстве случаев лежат аутоиммунные реакции, действие иммунных комплексов, интоксикация, непосредственное влияние вируса. Многие причины еще недостаточно изучены.
Неврологические осложнения, протекающие обычно в виде асептических менингита, энцефалита, менингоэнцефалита, чаще встречаются у детей и лиц молодого возраста.
Менингит развивается в острый период болезни (конец 1—2-й недели болезни). Больные жалуются на упорную головную боль, появляются тошнота, рвота, не приносящая облегчения, могут возникать судороги, потеря сознания, менингеальные знаки. Клиника менингита может быть такой яркой, что клинические проявления самого инфекционного мононуклеоза отходят на второй план, им не придается большого значения до получения характерного анализа крови. При исследовании спинномозговой жидкости обнаруживают лимфоцитарный плеоцитоз (умеренный), иногда с наличием мононуклеаров, сахар и белок обычно в норме. Продолжительность такого менингита — от нескольких дней до нескольких недель. Летальные исходы возможны, но чаще процесс заканчивается полным выздоровлением.
Значительно большую опасность представляет энцефалит, возникающий на фоне инфекционного мононуклеоза. Локализация процесса может быть самой различной (кора, мозжечок, продолговатый мозг), что и обусловливает большой полиморфизм клинических симптомов (хореоподобные движения, параличи, поражение дыхательного центра с нарушением дыхания, коматозные состояния). Явления энцефалита могут сочетаться с поражением спинного мозга, периферических и черепных нервов, что увеличивает диапазон клинических проявлений. Иногда у таких больных развиваются психические нарушения (психомоторное возбуждение, галлюцинации, глубокая депрессия и др.). Прогноз определяется локализацией, распространенностью процесса, своевременностью его распознавания и лечения. Но именно энцефалит представляет наибольшую опасность для жизни больного, поскольку он способен быстро прогрессировать. В этом случае, если с процессом удается быстро справиться, остаточных явлений обычно не бывает.
При первичном инфицировании возможны и другие поражения нервной системы типа синдрома Гийена — Барре (восходящий острый полирадикулоневрит с белково-клеточной диссоциацией в спинномозговой жидкости), паралич Белла (паралич мимических мышц, обусловленный поражением лицевого нерва), поперечный миелит.
Гематологические осложнения, возникающие при инфекционном мононуклеозе, обусловлены главным образом аутоиммунными реакциями. В редких случаях заболевание может сопровождаться лейкопенией, выраженной агранулоцитарной реакцией, тромбоцитопенией. Значительная тромбоцитопения может сопровождаться кровоточивостью, тромбоцитопенической пурпурой, в крови при этом обнаруживаются антитела против тромбоцитов. Геморрагический синдром иногда сопровождается кровоизлиянием в сетчатку. Возможно развитие тяжелой аутоиммунной анемии.
Тяжелым осложнением, в большинстве случаев приводящим к смерти больного, является разрыв селезенки, которая у больных инфекционным мононуклеозом может увеличиваться в несколько раз. Причиной разрыва может быть резкое движение больного, грубая пальпация. Обычно такое осложнение возникает на 2—3-й неделе болезни, а иногда может быть первым проявлением заболевания.
Увеличение печени — одно из наиболее постоянных проявлений инфекционного мононуклеоза. Но у части больных оно сопровождается желтухой (нерезко выраженной или значительной) и отчетливым повышением активности цитолитических ферментов, что можно квалифицировать как гепатит.
Часто при инфекционном мононуклеозе обнаруживают небольшую глухость сердечных тонов, появляется умеренная тахикардия. Но у некоторых больных могут возникать миокардит, перикардит, что подтверждается ЭКГ-исследованиями.
Течение заболевания, особенно у детей, может осложниться резким отеком миндалин и слизистой оболочки глотки, что сопровождается развитием обструкции дыхательных путей. Причиной обструкции (чаще у маленьких детей) бывает и увеличение паратрахеальных лимфатических узлов, в этих случаях может потребоваться даже хирургическое вмешательство.
В период реконвалесценции возможно развитие интерстициального нефрита аутоиммунного генеза. Более редким осложнением является поражение эндокринных желез с развитием паротита, орхита, панкреатита, тиреоидита.
Течение инфекционного мононуклеоза может осложниться присоединением экзогенной или активацией эндогенной инфекции.
Исходы. У 90—95% больных при отсутствии осложнений заболевание заканчивается выздоровлением. Наличие осложнений (особенно гематологических и связанных с поражением ЦНС) резко ухудшает прогноз.
Особый интерес представляет способность вируса к длительному персистированию после клинического выздоровления. Роль персистенции EBV еще недостаточно изучена.
Убедительно доказано действие EBV как онкогена. У больных с лимфомой Беркитта и назофарингеальной карциномой в биоптатах обнаруживают геном EBV, в крови — высокие титры антител к этому вирусу. EBNA выявляют постоянно в ядре клеток лимфомы Беркитта при биопсии. Возможно, в особенностях взаимодействия вируса с организмом, учитывая ограниченное распространение этих заболеваний, существенное место принадлежит этническим, генетическим факторам. В пользу этого свидетельствуют данные о связи некоторых вариантов тяжелого течения инфекционного мононуклеоза с Х-хромосомой (синдром Дункана), при этом чаще возникают тяжелые гематологические и аутоиммунные осложнения, лимфоцитарная лимфома. EBV обнаруживают и при некоторых других злокачественных заболеваниях, которые встречаются повсеместно.
В последние годы привлекает к себе внимание клиницистов так называемый «синдром хронической усталости», при котором часто в крови обнаруживают антитела к EBV. Однако, учитывая широкое распространение инфекционного мононуклеоза и возможность длительного персистирования возбудителя в организме, убедительная связь этого синдрома с EBV-инфекцией еше не доказана.
Источник: «Медицина и болезни»
Инфекционные болезни2012-3-18 22:45 |